외상성 망치 수지: 최신 지견에 대한 종설
Current concepts in traumatic mallet finger management
Article information
Trans Abstract
Mallet finger deformities can be divided into tendinous deformities caused by tendon rupture and bony deformities caused by fracture. In many cases, conservative treatment is possible. The goal of treating traumatic mallet finger deformities is to accurately restore the ruptured tendon or fractured bone to its proper position, correct extension lag or flexion contracture, prevent joint arthritis, and restore the full range of motion through appropriate range of motion exercises at the right time. In cases of tendinous mallet finger, immobilization with a splint or cast for at least 6 weeks in the extended position is required. During this period, flexion at the distal interphalangeal joint should be strictly limited, while movement at the proximal interphalangeal joint is allowed. Patient compliance with the protocol is essential for achieving good treatment outcomes. If conservative treatment fails or if the deformity recurs after initial surgery, satisfactory results can be achieved through tenodermodesis surgery. If the bony mallet finger involves a bone fragment of 3 mm or more or subluxation of the distal phalanx, surgical treatment is recommended. The primary surgical treatment involves closed reduction and percutaneous pinning with the extension block technique.
서론
추지 변형은 원위 지관절(distal interphalangeal joint) 말단의 신전 지연 혹은 장애로 인한 수지의 변형을 의미하는 의학적 용어로, 실제 망치 모양과 같이 90° 가까운 굴곡 변형은 아니다. 또 다른 용어로 ‘야구공 수지(baseball finger)’ 혹은 ‘크리켓 수지(cricket finger)’로 불리기도 하나, 가장 적절한 표현은 ‘낙하 수지(drop finger)’이다[1]. 그럼에도 통상 ‘망치 수지’라는 용어가 임상에서 가장 흔하게 사용된다.
망치 수지 변형은 다양한 요소에 의해 발생하지만 주된 요인은 외상이며, 적은 비율이지만 류마티스 관절염 혹은 퇴행성 관절염에 따른 2차적인 변형에 의해 발생하는 비외상성으로 올 수 있다. 외상성 추지의 대표적 원인은 원위 지골 배측 기저부 골절에 따른 골성 추지 혹은 신전건 말단의 파열에 의한 건성 추지로 나뉘는데, 임상에서는 두 형태 모두 흔하게 접할 수 있다. 외상성의 경우 30대까지는 운동 관련 손상으로 남자에서 많은 빈도로 발생하며, 이후엔 남녀 비율이 60대까지 비슷하게 높은 빈도를 유지하지만 더 많은 나이에선 남녀 모두 발생 빈도가 감소한다[2]. 흔히 우세 수의 5수지, 4수지, 3수지에 많은 빈도로 발생한다[3].
수지 말단 손상의 치료에 대해 환자들은 물론 의사들조차도 가볍게 생각하기 쉬우나, 골성 추지의 경우 골편이 작아 적절한 고정을 위해서는 임상적 경험을 요하며, 건성 추지의 경우 신전건의 두께가 얇고 크기가 작아 일반적으로 건 봉합 시 사용되는 중심 봉합(core suture)이 여의치 않다. 또한 수지 말단부는 주변의 연부조직이 적고 혈액 순환이 취약하여, 수술적 치료 이후 감염 혹은 허혈성 통증 등이 발생할 위험이 있다.
결국 경험이 부족한 술자에 의한 섣부른 수술적 치료는 보존적 치료에 비해 매우 열등한 결과를 가져오기 쉽다. 특히 변형의 재발과 관절 범위의 제한과 같이 치료의 결과를 환자가 쉽게 인지할 수 있기 때문에, 결과에 만족스럽지 못할 경우 환자와 의사간의 관계가 쉽게 깨질 수 있다[4]. 더군다나 추지 변형 자체는 외형적인 요소로, 일부 신전 지연 혹은 제한이 호전되어도 환자 입장에서는 완전한 신전이 되지 않으면 치료 결과에 대해 만족하지 못할 수도 있다.
본 종설의 목적은 외상성 망치 수지를 크게 건성과 골성으로 나누어 기존의 이론을 정리하고, 최근의 연구들을 고찰하여 각 상황에 따른 적절한 치료 방법을 제시하고자 한다.
분류 및 치료 목표
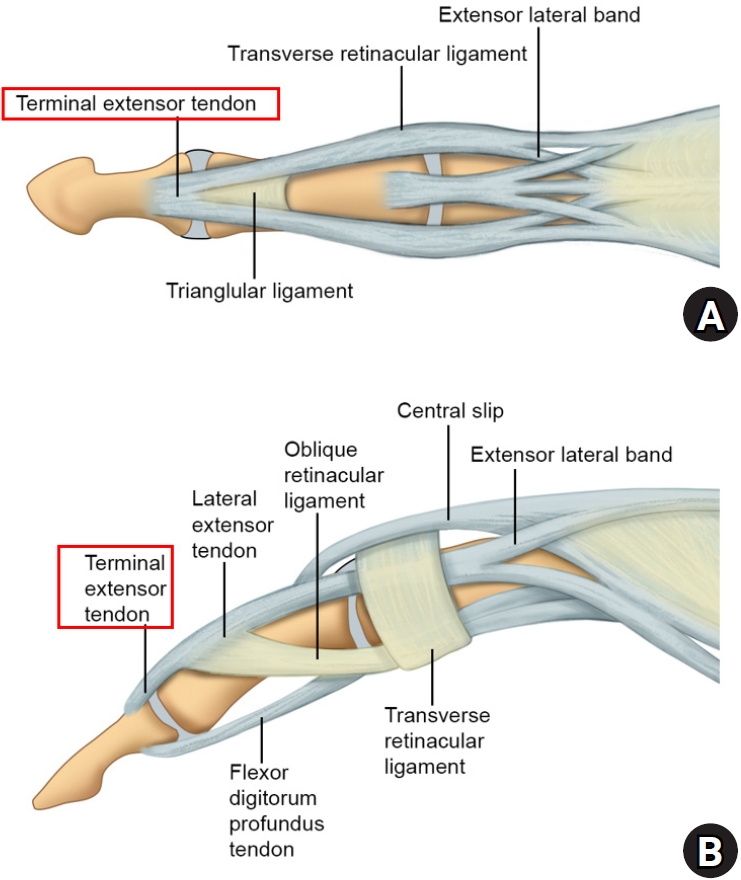
Doyle은 급성 추지 손상을 1형부터 4형까지 네 개로 나누었다. 건성 추지는 1형부터 3형까지 해당하며 분류 기준은 외부 창상 여부와 건 소실 여부이다[3]. 4형인 골성 추지는 소아에서 성장판 손상 여부와 골편의 크기를 기준으로 A, B, C 세 개의 하위 항목으로 분류한다(Table 1, Fig. 1).
Doyle’s classification of mallet finger. (A) Type 1, (B) type 2, (C) type 3, (D) type 4A, (E) type 4B, and (F) type 4C.
두 손상의 빈도는 건성 추지가 골성 추지에 비해 1.3배 정도 높은 발생률을 보인다[5]. Giddins [6]는 건성 추지의 발생 평균 나이가 57세로 40세인 골성 추지보다 높고, 건성 추지는 주로 저 에너지 손상에 발생하며 통증 정도도 골성 추지에 비하여 심하지 않다고 하였다. 다만 신전 지연은 골성 추지의 평균 13°에 비해 건성 추지에서 평균 31°로 높았다.
두 외상성 추지 변형 치료의 목표는 파열된 건이나 골절된 골을 정확한 위치에 정복하여, 관절의 아탈구와 더 나아가 신전 지연을 막고, 관절염을 예방하며, 적절한 시간에 관절 운동을 통해 수상 전 관절 범위를 회복하는 데 있다.
이러한 치료 목표를 달성하기 위해 비수술적 치료와 수술적 치료 선택에 현재까지도 논란이 있으며, 최근에 시행한 건성 혹은 골성 추지를 대상으로 한 체계적 문헌 고찰 및 메타 분석에서도 수술적 치료가 보조기 착용에 비해 우월하다는 이론적 근거가 부족하다고 결론지었다[7]. 결국엔 손상된 수지, 손상의 특성과 정도, 환자의 나이와 기능적 요구도, 그리고 술자의 경험을 종합하여 최선의 치료 방법을 선택하여야 한다.
건성 추지(tendinous mallet finger)
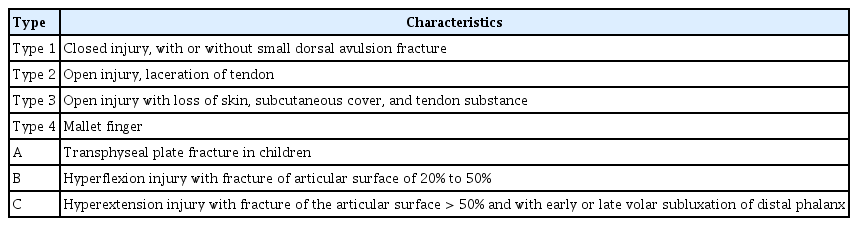
배측 기저부 골편 없이 종말건(terminal tendon) 파열로 발생하는 건성 추지 변형은, 신체의 인대나 건 손상의 10%를 차지할 만큼 상대적으로 흔한 손상이다[8]. 주로 Kleinert와 Verda의 해부학적 위치에 따른 분류 상 제1신전건 지대(extensor zone 1)의 손상으로, 중위 지골 위치의 양측 측부대가 하나의 종말건으로 합쳐져 원위 지골 배측 기저부에 붙는 부위의 부분 손상을 의미한다(Fig. 2).
건성 추지는 골절을 동반하지 않아 관절염 혹은 관절 탈구의 빈도는 적으므로, 치료적인 측면에서 신전건이 길이 신장 없이 해부학적 길이로 치유되는 것을 목적으로 한다.
폐쇄성 파열(Doyle 분류 1형) 혹은 개방성 창상(Doyle 분류 2형 혹은 3형)을 동반한 건 파열 여부에 따라 치료 방침이 달라진다. 개방성 창상이 동반된 신전건 파열 혹은 신전건 일부가 소실된 경우는 수술적 치료를 요하는 경우가 많다.
그에 반해 폐쇄성 신전건 파열로 발생한 건성 추지는 비수술적 치료가 우선 권고된다. 그 이유는 첫째, 해부학적으로 종말건은 얇고 편평하며, 주행 방향에 맞춰 평행한 종축성 건 섬유로 구성되어 있다[9]. 일반적으로 사용하는 건 봉합술은 중심 봉합을 통해 건 봉합의 강도를 유지하는데, 종말건의 경우 이러한 특성으로 중심 봉합이 제한되어 crisscross 방법과 같은 연속 봉합을 통해 봉합을 시도한다. 그만큼 굴곡건의 상대적인 힘을 극복할 수 있는 견고한 건 봉합이 기술적으로 어려우며, 봉합을 하였다고 하더라도 봉합 부분의 이개가 발생하여 변형이 재발하거나 심지어 최초 변형보다 더 심한 변형이 생길 가능성이 있다(Fig. 3). Schweitzer와 Rayan [10]은 정상 종말건을 절제하여 절제 부위 이격의 크기에 따른 망치 수지의 변형 정도를 사체 실험하였다. 원위 지관절 중립위에서 손상이 없는 종말건에서는 22° 굴곡을 보였으며, 종말건 1 mm 신연에 25°, 2 mm 신연에 36°, 3 mm 신연에 49°, 4 mm 신연에 63°의 굴곡 변형을 보였다. 이는 봉합 부위에 mm 단위의 이격에도 상당한 정도의 굴곡 변형을 유발할 수 있음을 시사하며, 건 봉합 이후에도 추가 신연을 막기 위해 원위 지관절은 신전 상태로 추가적인 고정 기간을 필요로 한다.

Failed case of primary repair for tendinous mallet finger. (A) A 70-year-old woman underwent open tendon repair for tendinous mallet finger at another hospital; however, she was referred for a worsening deformity (40°) compared to the initial presentation. (B) We performed tenodermodesis under local anesthesia, and the deformity improved by 10° within 2 months postoperatively.
둘째, 원위 지관절 주변은 연부조직이 매우 적어 감염에 취약하며, 수술 후 감염은 인접한 원위 지관절까지 쉽게 전파되어 화농성 관절염 혹은 골수염을 일으키기도 한다.
셋째, 원위 지관절은 손가락의 말단부로 상대적으로 혈액 순환이 저하된다. 골 터널을 통한 견인 봉합 및 기타 공격적인 술기는 말단 혈액 순환에 장해를 일으켜 고정 기간 동안 통증을 유발하며, 혈액 순환이 저하되면 수술 부위의 조직 괴사 우려가 있다.
넷째, 해부학적으로 종말건의 부착부로부터 손톱 조모(germinal matrix)까지 평균 거리는 1.4 mm (±0.6 mm; 0.9–2.0 mm)이다[9]. 이는 건성 추지의 수술적 치료 시 인접한 손톱 실질의 손상을 유발할 가능성이 크며, 건성 추지 수술 후 손톱 기저부 조모 손상에 따른 손톱 변형 비율을 18%까지도 보고하고 있다[11].
1. 비수술적 치료
비수술적 치료의 원리는 파열된 종말건이 해부학적 위치에서 굴곡력에 대항할 정도의 강도를 유지한 상태로 충분한 시간 동안 부목 고정함을 원칙으로 한다. 부목의 종류는 제작된 플라스틱 형 stack 부목, 알루미늄 부목, 맞춤형 부목 모두 가능하다. 부목의 위치는 원위 지관절의 최대 신전 위치만 유지한다면 피부 자극이 적은 수장측 수배측 모두 가능하며, 부목의 위치에 따른 결과의 차이는 크게 없다[12]. 부목 고정 시간은 수상 이후 시간, 환자의 순응도, 수술자의 경험에 따라 조금씩 다르다. 4–6주 정도의 고정으로 충분하다는 주장도 있지만, Strauch [3]는 8주 이상의 부목 고정을 유지하고 추가적으로 4주 동안 야간 부목을 할 것을 권고한다. 과거 근위 지관절(proximal interphalangeal joint)을 굴곡해서 고정해야 원위 지관절 신전 기전에 유리하다는 주장도 있었으나, 현재는 근위 지관절은 관절운동을 허용하는 것을 권한다[3].
본 종설의 주저자는 6주간 원위 지관절을 신전위에서 고정하는 stack splint를 유지한 후 추가적으로 2주간의 수면 시 착용을 시행한다. 이때 중요한 점은 stack splint를 샤워 등으로 중간에 일시적으로 탈착하더라도 원위 지관절은 굴곡하지 않게 항상 신전 상태를 유지하도록 교육하는 것이다[3,13]. 일부 저자는 12주 이상의 좀더 오랜 기간 부목 고정이 치료 실패를 줄일 수 있다고 주장한다[14].
부목 고정을 통한 치료 결과에 대해 Brush 등[15]은 환자의 나이가 많고, 고정하는 부목의 종류가 환자가 쉽게 분리할 수 있는 stack 보조기인 경우에 좀더 치료 실패가 높았다고 보고하였다. 결국엔 환자의 치료에 대한 순응도와 충분한 시간까지 환자가 치료에 따를 수 있도록 하는 의사의 지도가 부목 고정 치료 결과에 영향을 미친다[13,16].
부목을 제거할 시점에도 원위 지관절 배측 부분에 부종이나 발적 혹은 압통을 호소할 수 있고 이것이 1–2개월 지속될 수도 있으나, 일반적으로 시간이 경과하며 호전된다[3].
2. 수술적 치료
원위 지관절을 신전 상태에서 오랜 기간 부목 고정 착용하기 어려운 직업을 가진 경우, 원위 지관절을 신전 상태에서 0.045-inch (1.14-mm) 혹은 0.035-inch (0.89-mm) Kirschner 강선(K-강선)으로 경관절(transaxial) 고정하여 6–8주 유지 후 금속 핀을 제거하고, 추가적으로 2–4주 부분 고정을 할 수 있다[3]. 이때 관절을 건너가는 금속 핀을 사선으로 삽입하면 관절을 관통하므로 금속 핀 고정이 쉬울 뿐 아니라, 수지 운동으로 인해 골 내에서 금속 핀이 부러져도 출구가 중위 지골의 측면에 위치할 경우 파손된 금속 핀의 제거가 용이할 수 있다. 비록 금속 핀 고정 수술이 비수술적 보조기 치료와 대등하거나 그 이상의 치료 결과를 보고하기도 하나, 수술 관련 합병증이 많고 수술적 치료의 의료 비용을 감안하면 비수술적 치료보다 우선하지는 않는다[17-19].
건 열상을 동반한 제2형의 경우, 개방 창상을 통하거나 좀더 절개하여 파열된 건을 연속 봉합할 수 있고, 뒤에서 소개할 건피부 봉합 수술을 시행할 수도 있다. 건의 결손을 동반한 경우에는 건 이식이 필요할 수 있고, 피부 결손이 동반되었다면 피판술을 요할 수도 있다. 제2형 혹은 제3형 모두 건의 봉합 혹은 재건만으로는 변형의 재발의 우려가 있어, 일정 기간 부목 고정 및 필요 시 추가적인 금속 핀 관절 고정을 요한다.
3. 만성 건성 추지(chronic tendinous mallet finger)
Garberman 등[20]은 수상 이후 4주 이상 경과된 건성 추지는 만성으로 분류하였다. 수상 이후 어느 시점까지 보존적 치료가 가능하다는 기준은 없지만, 수술적 치료가 최고의 결과를 보증하지 못하기 때문에 4주 이상의 경과 시점이라도 환자와 상의 후 부목 고정을 통한 보존적 치료를 시도해 볼 수 있다. Garberman 등[20]은 4주 이상의 환자에서도 지속적인 부목 고정이 효과적일 수 있다고 보고하였다.
4. 보존적 치료 수술적 치료 실패
보존적 치료에도 지속된 변형, 부목 고정 치료 성공률이 낮은 진구성 병변, 혹은 1차적인 금속 핀 고정술이나 심지어 건 직접 봉합 수술 이후에 실패한 경우는 2차적인 술기를 요한다. 주로 건피부 봉합 수술(tenodermodesis), 중심건 절제술(Fowler tenotomy), 사형지대 재건수술(oblique retinaculum reconstruction), 그리고 관절 유합술(arthrodesis) 중에 선택할 수 있다. 본 종설에선 술기가 간단하며, 일관되게 좋은 결과를 가져올 수 있는 건피부 봉합 수술을 소개한다.
건피부 봉합 수술
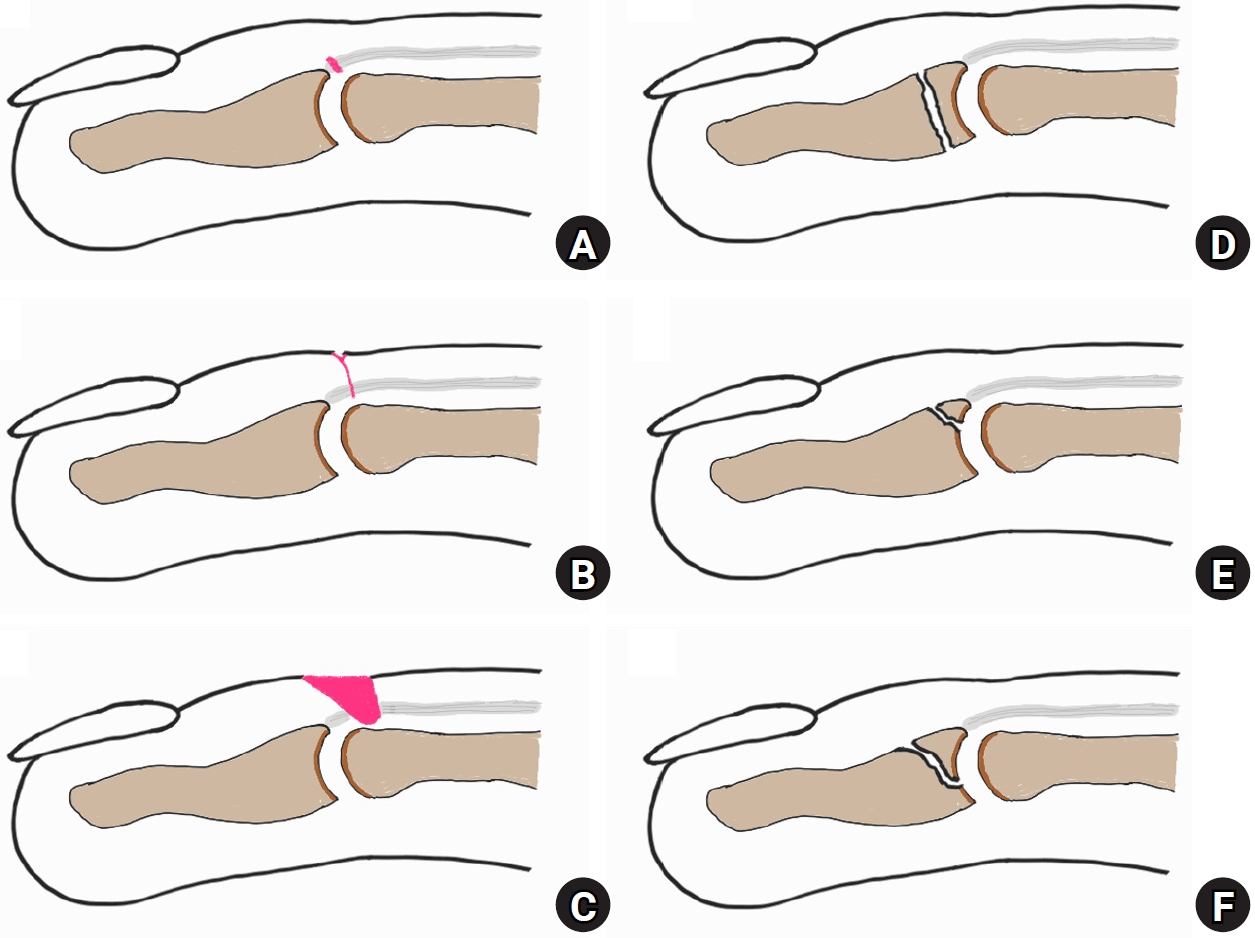
흉터화되어 늘어난 종말건 조직을 제거한 뒤 직접 피부와 함께 봉합하는 술식이다[21]. 관절염이나 관절의 탈구 소견이 없는 경우에 시도해 볼 수 있으며, 통상 원위 지관절 배측에 방추형의 작도를 하고 피부를 포함하여 늘어난 건 및 흉터 조직을 같이 절제한다. 종말건의 혈행을 보존하기 위해 건을 피부와 박리하지 않은 채로 수직 끝맞춤 봉합법(vertical mattress suture)을 사용하여 2–3 mm 정도 종말건을 중첩하여 봉합하며, 원위 지관절을 최대 신전 상태로 유지하기 위해 K-강선과 함께 고정하며 K-강선은 약 8주간 유지 후 제거한다. 본 술식으로 10° 미만의 신전 지연을 보인 좋은 결과들이 보고되었다[21-23]. 신전 지연이 45° 이상인 만성 중등도의 경우에 있어서도, 일부 신전 지연은 남지만 안전하고 효과적인 방법인 것으로 소개 하였다[24]. 저자들은 건피부 봉합술 시 한 번에 건과 피부를 절제하지 않고 신전건과 피부를 각각 따로 봉합하는 술식을 사용한다(Fig. 4). 먼저 원위 지관절 부위의 피부를 절개한 후 신전건을 피부 절개선의 근위 및 원위부로 약 5 mm 정도 노출하고 신전건을 횡절개한다. 관절 관통 K-강선을 사선으로 삽입하여 관절을 신전 위에 고정한다음 신전건이 중첩되는 만큼 여분의 건을 절제한다. 신전건은 4-0 나일론(nylon)이나 프롤린(prolene)으로 연속 봉합하고 봉합사의 양단은 피부에 고정 후 술 후 4주에 제거하여 건을 봉합한 봉합사가 남아있지 않게 한다. 건 봉합 후 피부 역시 신전위에서 중첩되는 피부만큼 절제 후 4-0 프롤린으로 단순 봉합하고, 술 후 2주에 피부 봉합사는 제거한다. 관절을 고정한 K-강선은 술 후 6주에 제거 후 관절운동을 시작하고 이후 2주간은 수면 시 부목을 착용한다.
The authors’ method for modified tenodermodesis. (A) A transverse incision is made on the skin, partially separating the tendon and skin into proximal and distal parts. (B) The elongated terminal tendon with scar tissue is then incised horizontally. A Kirschner wire (K-wire) is obliquely inserted into the joint to fix it with the distal interphalangeal joint fully extended. (C) The extensor tendon is sutured using a 4-0 nylon suture. Both ends of the suture are fixed to the skin and removed 4 weeks after the surgery. (D) After the tendon is sutured, redundant skin is removed. The two remaining skin ends are sutured using vertical mattress suture and removed 2 weeks postoperatively. The K-wire is removed 6 weeks after the surgery, and joint motion is initiated. A brace that can keep the distal interphalangeal joint in an extended state is worn while sleeping for 2 weeks after the removal of the K-wires. At 8 weeks postoperatively, joint motion is fully allowed without any immobilization.
5. 결과 및 합병증
치료를 하였다 해도 기능적 장해와 관계없이 5°–10° 정도의 신전 지연이 남는 경우가 있다[3,25]. 그럼에도 수술 후 초기 신전 지연은 약 1년 이후 회복이 되는 경우가 많기 때문에 수술 전 환자에게 주지시키며, 수술 이후 추적 관찰을 시행한다. 경우에 따라 근위 지관절 수장판이 유연하거나 이전에 다쳤을 경우 해당 망치 수지 손상 이전에 근위 지관절 과신전이 보일 수 있다. 이런 환자에서 망치 수지 손상이 발생할 경우 원위 지관절 신전 기전이 근위 지관절로 이동하여, 근위 지관절 과신전은 악화되며, 최종적으로 백조목 변형을 유발할 수 있다(Fig. 5).

Swan neck deformity from tendinous mallet finger. (A, B) A 25-year-old man visited the outpatient clinic with a gross deformity of his fifth finger after a twisting injury in the distal interphalangeal (DIP) joint. The DIP joint exhibited a 60° extension lag with 30° of proximal interphalangeal (PIP) joint hyperextension, indicative of swan neck deformity. (C) The patient also had gross PIP hyperextension in the other digits, indicating physiological PIP joint laxity.
골성 추지(bony mallet finger)
수지 자체는 중수골에 비해 외부에 좀더 노출되다 보니 다양한 외력에 손상받기 쉬워, 수지 골절은 수부 골절의 50% 이상을 차지한다. 그 중에서도 원위 지골이 가장 흔한 수지 골절 부위이다[26]. 골성 추지는 Doyle의 분류 상 제4형에 해당하며 4A에 해당하는 소아성 골성 추지는 다른 아형에 비해 상대적으로 드물다. B 혹은 C형은 배측 기저부 골절에 해당하며, 그 자체로 관절내 골절에 해당한다. 손상 기전은 신전 상태에서 갑작스러운 원위 지관절 굴곡력이 작용하여 발생하는 신전건의 건열 골절 양상으로 발생하거나, 혹은 신전 상태에서 원위 지관절에 축성 압박력이 작용하여 발생하기도 한다. 상대적으로 드물지만 원위 지관절의 과신전에 의한 원위 지골의 배측 관절 면이 중위 지골 골두에 충돌되면서 발생하는 경우도 있으며, 이런 경우 골편을 제외한 원위 지골이 수장 측으로 탈구가 쉽게 발생하여 수술적 치료를 요하는 경우가 많다[27].
골성 망치 수지는 많은 경우 보존적 치료가 가능하며, 신전 상태에서 부목 고정을 통해 골편의 유합을 유도한다. 골절 편의 크기가 커도, 신전 상태에서 관절면의 이개 혹은 층 형성 없이 해부학적 정복이 이루어지면 부목 고정이 가능하다[13]. 결국 수술적 치료의 기준은 골절 편의 크기와, 전위 정도, 원위 지관절의 안정성이다.
단순히 신전 지연과 그에 따른 외형적 변형을 일으킬 수 있는 건성 추지에 비해 적절히 치료하지 않은 골성 추지는 변형의 지속 외에도 관절 탈구, 관절 강직 혹은 외상성 관절염 등의 후유증이 발생할 수 있다. 골편의 전위가 없고, 관절면의 30% 미만 침범, 관절의 아탈구가 없을 경우에는 보존적 치료를 시도해 볼 수 있다. 골절이 관절면의 30%에서 50% 이상 침범하였을 경우에는 관절의 불안정성이 발생한다[28,29]. 이는 골편이 클 경우 큰 골편에 측부 인대가 부착되어 있고, 이러한 측부 인대 부착이 없는 원위 지골은 관절과의 연결성 부족으로 수장 측에 부착된 심수지 굴곡건에 의해 수장 측으로 탈구된다[28].
1. 소아성 골성 추지
원위 지골 기저부의 성장판이 유합되지 않은 상태에서 골성 추지를 발생시키는 외력이 작용되면, 성장판을 기준으로 근위부는 배측에 종말건이 부착되어 있고 원위부는 장측에 심수지 골곡건이 부착되어 성장판에서 분리가 발생하는 소위 Seymour 골절이 발생한다. 이런 소아의 골성 추지는 Doyle의 분류 중 제4형 A에 해당한다. 골단의 분리로 초기 진단 시 간과하기 쉬워 주의를 요한다. 진찰 시에 외부 창상이 없으나, 원위 골편의 굴곡에 따른 배측 골절 부위가 손톱 기저부에 손상을 일으키거나 혹은 손톱에 가려 손상을 파악하기 어려울 때가 있고, 간혹 개방성 골절로 연결될 수 있다. 소아의 경우 아픈 수지를 입으로 가져가 감염이 악화할 우려가 있어 세심한 진단을 요한다. 감염의 우려가 없고 전위가 심하지 않으면 부목 고정으로 보존적 치료가 가능하나, 골절편을 정복한 뒤 원위 지관절을 관통하는 0.035 inch 이하의 금속 핀을 고정할 수 있다[3].
2. 성인 골성 추지
Doyle의 분류 중 제4형 B, C 형에 해당한다. 현재까지 치료 결과와 치료에 따른 후유증을 기준으로 볼 때 보존적 치료와 수술적 치료의 정확한 기준을 정하기는 어렵다.
Wehbé와 Schneider [29]는 수술적 치료가 어렵고 합병증의 우려가 있으므로 관절의 아탈구 여부에 관계없이 부목 고정을 통한 보존적 치료를 권하였고, 보존적 치료를 통한 관절내 불일치는 재형성 과정을 거치고, 심지어 아탈구가 잔존해도 정상에 가까운 관절 범위를 회복할 수 있다고 주장하였다.
Okafor 등[30]은 31명의 골성 망치 수지를 보존적 방법으로 치료한 환자들을 5년 추적한 결과 48%에서 관절염, 29%의 백조목 변형, 평균 8.3°의 원위 지관절 신전 지연을 확인하였지만, 대부분의 환자에서 만족한 결과를 보고하였다. 최근 발표된 Trickett 등[31]에 의한 218예의 골성 추지 치료에서도 골편의 크기, 아탈구 여부와 관계 없이 부목 고정 치료에서 좋은 결과를 발표한 바 있다. Cochrane review [32]에서도 보존적 치료와 K-강선 고정 수술의 결과 차이를 확인할 수 없었다.
그에 반해 Niechajev [33]은 3 mm 이상의 골편과 원위 지관절의 아탈구가 있을 경우 수술적 치료를 권하였다. Thillemann 등[34] 또한 골성 추지의 부목 고정에서 좋은 결과를 보일 수 있지만 관절의 아탈구의 교정에는 한계가 있음을 보고하였다.
기존의 연구가 보존적 치료의 우수성보다는 수술과 관련된 합병증을 이유로 보존적 치료를 권하는 경향이 있는 만큼, 수술 시에는 술자의 숙련도가 치료 결과에 큰 영향을 미친다.
배측 골편의 크기가 작은 경우 정확한 위치에 금속 핀을 위치시켜야 하므로 특히 세심한 주의를 요한다. 또한 작은 수지골에 여러 번의 금속 핀 삽입 시도는 고정력을 약하게 하고, 연부 조직 손상으로 인한 감염의 위험을 높일 수 있다. 가장 많이 사용되는 수술 방법인 신전 제한 금속 핀 고정의 경우 피부 표면에 노출된 금속 핀이 감염의 경로가 될 수 있으며, 해부학적으로 피부부터 골편까지의 거리가 가까워 감염의 위험이 높으므로 금속 핀 제거 전까지 술자나 환자에 의한 핀 주위의 세심한 관리를 요한다.
수술적 치료 결정을 하기 위해서는 해당 수지의 방사선 사진을 전면, 후면, 사면 사진을 촬영하고 건측의 수지와 비교하여 작은 골편의 정확한 위치를 술 전에 확인하는 것이 중요하고, 필요 시에는 전산화 단층촬영을 통하여 관절의 상태와 골편의 위치를 파악해야 한다. 환자의 나이나 기능적 요구도, 관절염의 여부, 그리고 무엇보다 술자의 골성 추지를 적절하게 고정할 수 있는 기술과 숙련도를 근거로 환자에게 최선의 결과를 위한 치료 결정을 요한다.
3. 수술적 치료
수술적 치료는 신전 제한 금속 핀 고정법이 가장 널리 알려져 있다. 신전 제한 금속 핀 고정법은 Ishiguro 등 [35]에 의해 1988년 처음 제안된 뒤 가장 보편적으로 사용하는 수술 방법이다. 원위 지관절을 최대로 굴곡한 상태에서 중위 지골 골두 배측에 45° 각도로 0.045-inch 혹은 0.035-inch K-강선 신전 제한 금속 핀을 삽입한다. 이후 원위 지관절을 신전한 상태에서 골절 편을 정복한 뒤 두 번째 핀을 원위에서 근위로 관절을 통과하는 축성 핀을 고정한다. 금속 핀은 4–6주 유지한다.
최초의 신전 제한 금속 핀 고정법은 이후 골편 정복의 용이성을 높이고 보다 견고한 고정을 얻기 위해 여러 술자에 의해 다양하게 변형되어 왔다. 변형된 방법으로 신전 제한 핀을 2개를 사용하여 배측에서 균등하게 골절 골편의 신전을 막아주거나[36], 원위 지관절 관통 핀을 수지의 첨부가 아닌 수장측 수질(pulp)에서 사선방향으로 관절면을 관통하여 수장측 고정을 용이하게 하는 방법이 사용된다[37]. 골편이 비교적 큰 경우는 골편을 직접 고정하기도 하고[38], 또다른 배측 금속 핀을 골편 정복에 이용하거나, 이용한 금속 핀을 고정 핀으로 사용하는 방법 또한 소개되었다(Fig. 6) [39]. 좋지 않은 수술적 결과는 부적절한 신전 제한 핀의 위치, 수지의 크기에 비해 고정 핀의 두께가 0.045 inch 이상 두꺼운 핀을 사용한 경우, 불충분한 골편의 정복, 부적절한 원위 지관절을 관통하는 핀의 고정 실패, 그리고 핀 주위 감염 등에 의해 발생한다[40,41]. 이러한 경우 설사 골절의 유합을 얻는다 해도 관절 운동의 제한 혹은 외상성 관절염 등을 유발할 수 있다.

Modified extension block pinning technique. (A) One or two extension blocking pins are inserted from the dorsal aspect of the proximal phalanx head at around a 45° angle to prevent dorsal fragment displacement. (B) Although the distal phalanx segment is extended, the reduction is not perfect. (C, D) With the aid of a dorsal counterforce reduction Kirschner wire (K-wire), an axial transarticular K-wire is inserted from the volar aspect of the distal phalanx. (E) A dorsal counterforce K-wire is additionally inserted to fix the dorsal fragment in addition to the conventional extension block technique.
다수의 K-강선을 사용할수록 핀 감염의 위험이 증가하고 여러 번의 강선 삽입 시도 등으로 관절면의 손상이 증가할 수 있으므로 K-강선의 두께는 1 mm 이하의 비교적 가는 핀을 사용할 것을 권한다.
폐쇄적 정복이 아닌 개방적 정복을 시도하거나, 금속 핀 이외에도 소형 나사못, 소형 갈고리 금속판(hook plate), 봉합 나사 고정, 끌어내기 봉합(pull-out suture) 등의 수술 방법도 소개된 바 있다. 갈고리 금속판의 경우 배측 골편을 금속 핀에 비해 견고히 고정할 수 있는 장점이 있지만, 손톱 조모 손상으로 인한 손톱 변형의 위험, 부족한 연부 조직으로 인해 감염, 금속판 갈고리 부분에 의한 관절 파괴 등의 위험이 있어 무지와 같이 원위 지골이 큰 경우 이외에는 사용하지 않는 것이 좋다[42,43]. 끌어내기 봉합(pull-out suture)의 경우 종말건을 묶은 실을 수장 측으로 골터널을 만들어 통과시켜 수장측 피부에 일정 기간 고정 이후 제거하는 방법이다. 이 방법은 종말건을 견고히 묶는 것 자체가 쉽지 않고, 수장측 피부 표면에서 단추 등을 이용한 고정이 수지 말단에 혈류 장해 일으킬 수 있는 단점이 있다. 결국 폐쇄적 정복 및 금속 핀 신전 제한 내고정 수술 이외의 방법은 제한적으로 사용할 수 있으며, 주된 치료적 방법으로는 근거가 부족하다[44].
4. 만성 골성 추지
일정 기간이 지나 늦게 진단되어 이미 골편과 원위 지골 사이에 가골이 형성되어 가는 시점에는 골편의 정확한 정복이 어렵다. 골절 부위를 열어 가골 부위를 소파한 뒤 급성 골절로 전환하여 고정하는 방법도 있지만, 역시나 골절 부위를 개방하는 것은 감염과 추가적인 연부조직 손상으로 골절 유합을 떨어뜨릴 수 있다. 가골 형성이 많지 않을 경우 경피적으로 18-gauge needle로 연성 혹은 경성 가골을 긁어낸 뒤에, 급성 손상에서 사용하는 신전 차단 금속 핀 고정 수술을 시도해 볼 수 있다[45].
5. 부정 유합의 치료
건열 골편이 원위 지골의 골절 부위에 해부학적 정복을 하지 못한 상태에서 골편을 고정하여 골유합이 이루어지거나, 실제 해부학적 정복이 이루어졌더라도 골절 고정력이 약해 골편의 전위로 해부학적 위치가 아닌 근위부로 후퇴되어 골절 유합이 될 수 있다. 이럴 경우 골편은 원위 지골 배측에서 늘어진 형태의 골돌기(osteophyte)를 형성하고 종말건의 신전력이 근위로 이동하여 원위 지관절의 최대 신전이 되지 못해 망치 변형이 남을 수 있으며, 근위 지관절의 과신전 변형으로 2차성 백조목 변형까지 발생할 수 있다. 관절염을 동반하지 않은 경우 변형을 교정하기 위해 배측으로 접근하여 늘어진 골돌기를 절제한 이후 만성 건성 추지 변형에 준해 건피부 고정술을 통해 좋은 결과를 얻을 수 있다(Fig. 7).
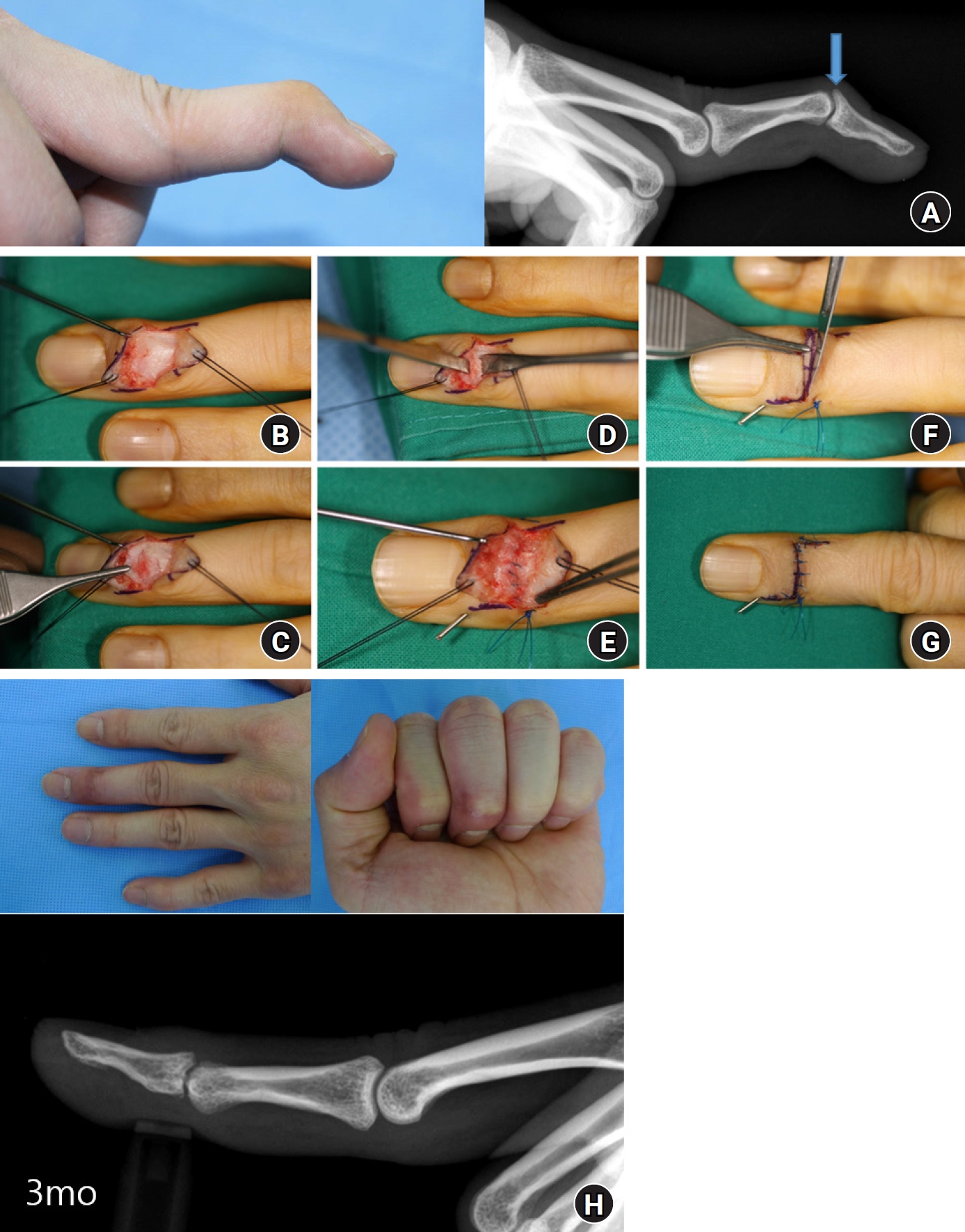
Osteophyte excision and tenodermodesis. (A) A 32-year-old man who had been injured 4 years ago presented with a painful dorsal bump and a 45° extension lag (arrow) in the distal interphalangeal joint (DIPJ). (B) After making a Z-shaped skin incision, the subsequent extensor tendon was exposed over the DIPJ. (C) The extensor tendon, including the joint capsule, was incised. (D) The dorsal osteophyte was trimmed with osteotomy. (E) After inserting a transaxial Kirschner wire (K-wire) in a fully extended DIPJ, the overlapping extensor tendon was excised, and both ends were repaired with running sutures. (F, G) The redundant skin was excised, followed by interrupted skin sutures. (H) The range of motion and lateral x-ray were measured in the postoperative 3 months.
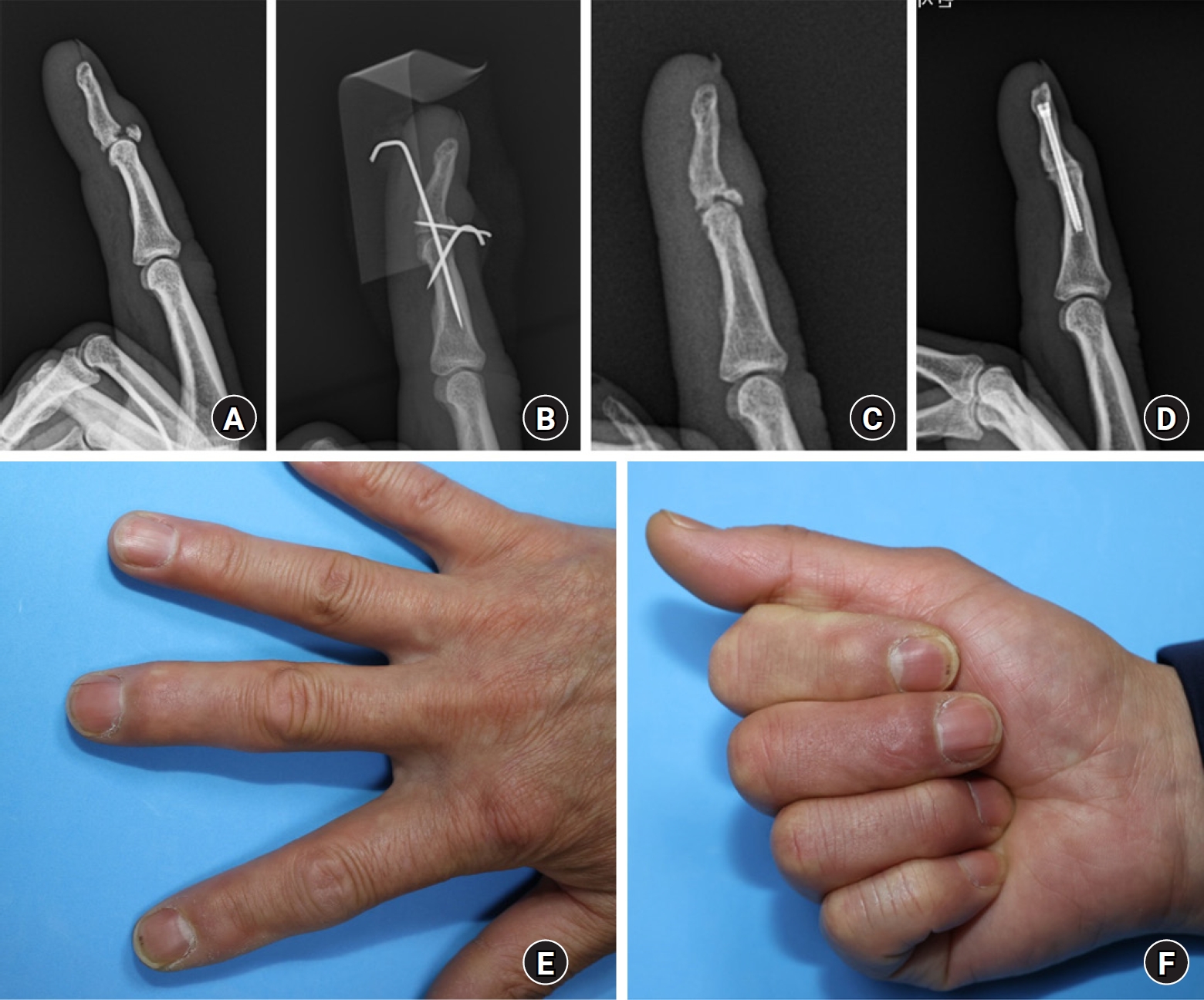
6. 관절 유합술
원위 지관절의 관절염이 진행되어 다른 술식을 시행하기 어려운 경우나 기존의 치료가 실패한 경우에는 관절 유합술의 적응증이 된다. 고정의 각도는 일반적으로 2, 3수지는 중립 신전위에서 4, 5수지에 5°–10° 정도 약간의 굴곡을 줄 수 있다(Fig. 8) [46]. 주로 배측으로 접근하여 원위 지관절을 절제한 뒤 유합되는 양측 면의 접촉면을 충분히 한 상태에서, K-강선, 무두 나사(headless screw), 와이어 등을 이용하여 관절을 고정한다[47,48].
Arthrodesis after traumatic osteoarthritis. (A, B) A 53-year-old man, who was a heavy smoker, was treated with a modified extension block pinning technique for a bony mallet finger injury of the right third finger. (C) The fracture union was delayed after the removal of the pins and, despite the fracture union, the patient’s distal interphalangeal joint developed arthritic changes. Due to the persistent pain during daily activities, the patient underwent arthrodesis with 2.2-mm headless screw fixation. (D–F) The arthrodesis was successful, and the functional outcome was acceptable at the final outpatient follow-up visit.
결론
외상성 추지 손상은 건성 및 골성 추지로 나누며, 치료 방법을 선택할 때 손상 정도, 환자 요소, 수술자의 경험을 바탕으로 하며, 부목 고정을 통한 보존적 치료를 우선으로 한다. 건성 추지의 경우 보존적 치료를 우선으로 하며, 치료 실패 혹은 1차 수술 이후 변형이 재발한 경우, 건피부 봉합 수술로 만족할 만한 결과를 가져올 수 있다. 골성 추지 역시 보존적 치료를 우선으로 하며, 수술적 치료 시 폐쇄적 정복 및 신전 차단 금속 핀 고정 수술이 주된 치료 방법이다.
Notes
The authors have nothing to disclose.
Funding
None.